上部消化管外科
治療対象となる病気
当科では下に示すような病気に対して外科治療を行っています。
・食道がん
・胃がん
・食道胃接合部がん
・食道裂孔ヘルニア
・上部消化管穿孔 など
胃がんの手術について
内視鏡治療適応外の胃がんが手術適応になります。ただし、CTなどで遠隔転移(肝臓や肺など他臓器への転移やおなかの中にがんが播種した腹膜転移、など)が認められる場合は薬物療法の適応です。また、切除可能であっても再発リスクが高いがんに対しては、「補助化学療法」として手術の前または後に薬物療法を行うことがあります。当院では原則として胃癌治療ガイドラインにのっとり、合同カンファレンスを経て手術適応・術式の決定をしています。
手術の種類
治癒を目指した胃がんの手術は、がんの部分をくり抜くような術式ではなく、胃を大きく切り取る(あるいは全部切り取る)術式が標準となっています。がんというのは正常の組織との境界が分かりにくく、また胃の周りのリンパ節に転移しやすいという性質があることから、周囲のリンパ節切除を伴う胃切除が基本的な術式となります。また、がんのできている部位や大きさなどから以下のような術式が選択されます。
①幽門側胃切除術(ゆうもんそくいせつじょじゅつ)
胃の下半分にできたがんに対して行われ、日本では最も多く行われる術式となっています。胃の下約3分の2(がんの位置や大きさにより切除範囲が変わります)を周りのリンパ節といっしょに切除します。
再建にはいくつかの方法がありますが、それぞれに適応があり、手術リスクや後遺症については大きな違いはありません。
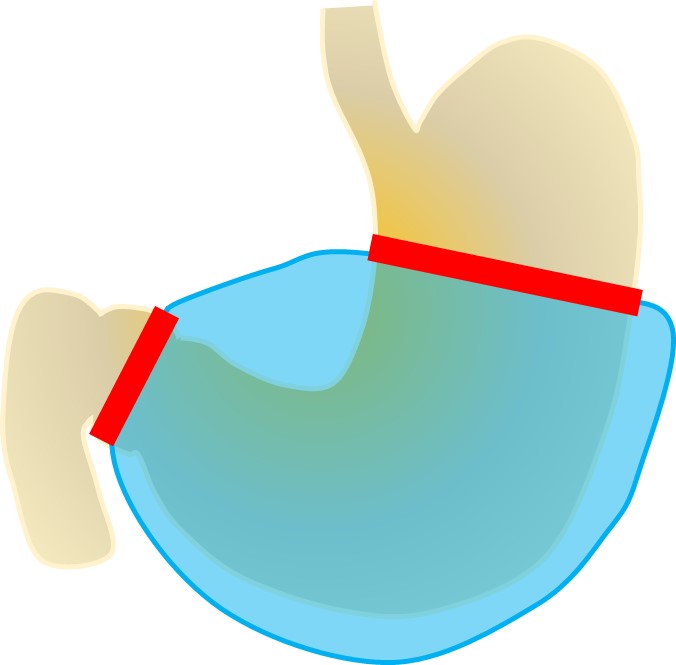
<ビルロートI法>
胃と十二指腸の断端を直接つなぐ再建法です。食べ物の流れが最も自然なつなぎ方です。ただし、このつなぎ方をするには残る胃の大きさが一定以上なければならず、また十二指腸に近い進行がんの場合再発のリスクを考えてこのつなぎ方をあえて避けることもあります。
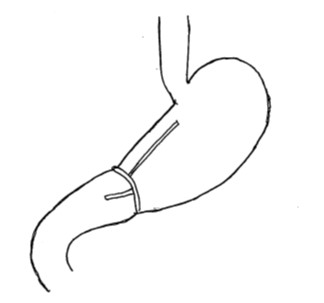
<ビルロートII法>
十二指腸の断端は縫い閉じてしまって、空腸(小腸)をループ状のまま持ち上げて胃とつなぎます。このつなぎ方は、残った胃が小さくても可能です。ただし十二指腸で分泌される胆汁や膵液が胃に流れ込みやすく残胃炎をおこしやすいと報告されています。これを軽減するために、小腸同士をバイパスする「ブラウン吻合」という操作を追加することがあります。

<ルーワイ法>
ビルロートII法と似ていますが、胆汁逆流を防止するための細工がされています。元々逆流性食道炎のある方や食道裂孔ヘルニアなどで胃食道逆流し易い方はこちらの再建法が向いています。

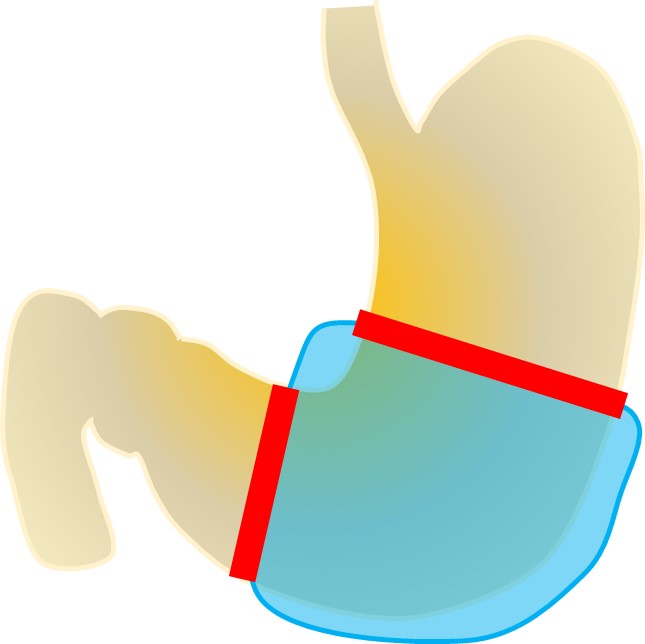
②幽門保存胃切除術(ゆうもんほぞんいせつじょじゅつ)
胃の下半分にできたがんに対して行われ、日本では最も多く行われる術式となっています。胃の下約3分の2(がんの位置や大きさにより切除範囲が変わります)を周りのリンパ節といっしょに切除します。
再建にはいくつかの方法がありますが、それぞれに適応があり、手術リスクや後遺症については大きな違いはありません。
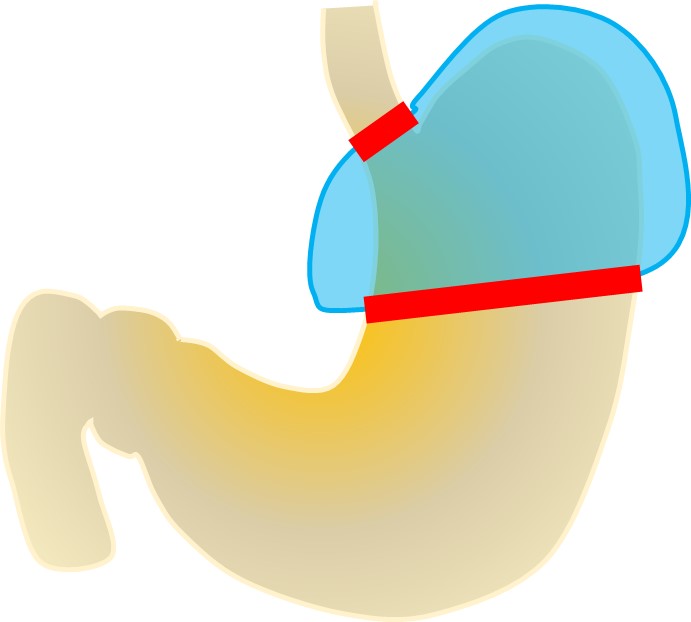
③噴門側胃切除術(ふんもんそくいせつじょじゅつ)
胃の入り口側半分を切除する術式です。胃の上部にできたがんや食道胃接合部癌などが適応になります。胃の入り口は噴門とよばれ、逆流防止弁の働きがあります。ここを含めて切除することになりますので、そのまま残った食道と胃をつなぐと胃液(胃酸)が食道へ逆流しひどい逆流性食道炎を起こすことになります。そのため、逆流を防止するような工夫をしたつなぎ方が必要となります。
胃の上部にとどまるがんでも大きなものは、胃全摘術の適応になります。
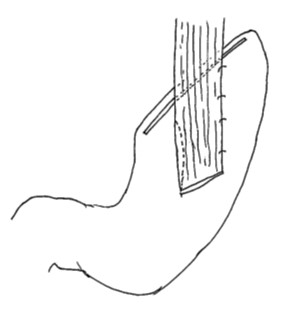
<食道残胃吻合>
食道と胃を直接つなぐつなぎ方です。単純につなぐとひどい逆流性食道炎を起こすことになるため、逆流防止弁が作成されるようにつなぐ工夫が必要になります。また、このつなぎ方をするには胃が約3分の2程度残っているのが望ましく、残胃が小さくなる場合は次のダブルトラクト法が選択されます。
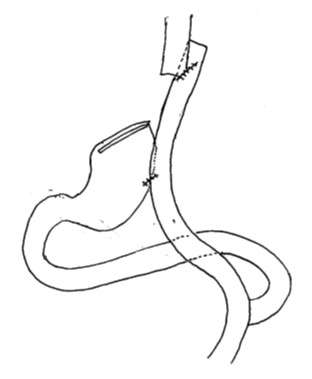
<ダブルトラクト法>
このつなぎ方は残胃の大きさが小さい場合でも可能で、胃食道逆流防止のために食道と胃のあいだに小腸が挟まっている状態となります。しかし複雑なつなぎ方であるために手術時間の延長、縫い目部分が増えるため縫合不全のリスクも増える、などのデメリットもあります。
④胃全摘術(いぜんてきじゅつ)
大きながんや胃の広い範囲に多発するがんが胃全摘術の適応となります。進行度に応じて脾臓や膵臓の一部を合併切除することもあります。
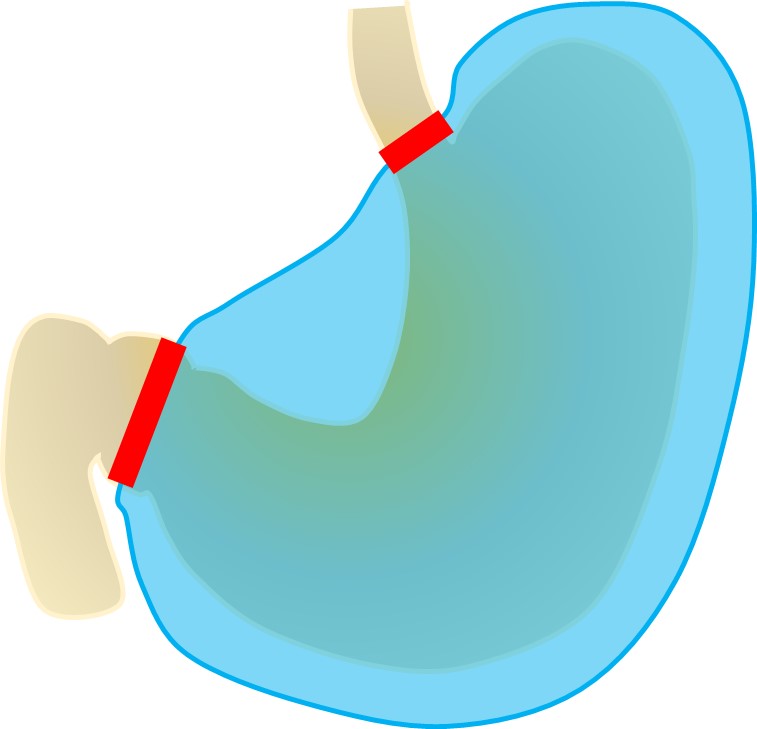
<ルーワイ法>
当院では、胃全摘後の再建法は原則このルーワイ法で統一しています。食道と小腸を直接つなぎます。胃がなくなるため消化不良を起こしやすくなりますが、食事摂取法を工夫することによって少しずつ慣らすことが可能です。
胃がん手術における腹腔鏡手術・ロボット手術について
胃がん手術術式(アプローチ法)のスタンダードは長らく開腹手術でした。1980年代から、胆摘術で始まった腹腔鏡手術が徐々に広がりをみせ、1990年代後半より胃がんにも腹腔鏡手技を適用しはじめました。この頃はまだモニターの解像度が今とは比べ物にならない程低く(まだブラウン管モニターが主流でした)、電気メスなどの性能も今より劣っていたため開腹手術の手技を腹腔鏡下に再現するのは困難でした。がんの手術には腹腔鏡はなじまないので、将来的に普及しないだろうという考えもありました。
その後様々な技術革新がおこり、モニターについてはハイビジョン映像が当たり前となって、4Kや8Kも実用化に至りました。高画質3D映像での手術により、鏡視下手術の課題とされていた奥行きの認識も可能となりました。高精細の映像が得られることで、これまで認識できなかった脈管や神経、また層構造がわかるようになりました。さらに、超音波凝固切開装置を代表とする『血を出さずに切開する』『組織を焦がさずに止血する』ことを実現できる進化した道具も登場しました。胃がんをはじめ、がんの手術はリンパ節郭清といって対象臓器と周囲のリンパ節ごと切除する術式が標準です。大事な血管を温存しつつがんを取り残さない手術、がんをまき散らさずに切除する手術がこれらの技術革新によって腹腔鏡下に実現可能となったのです。
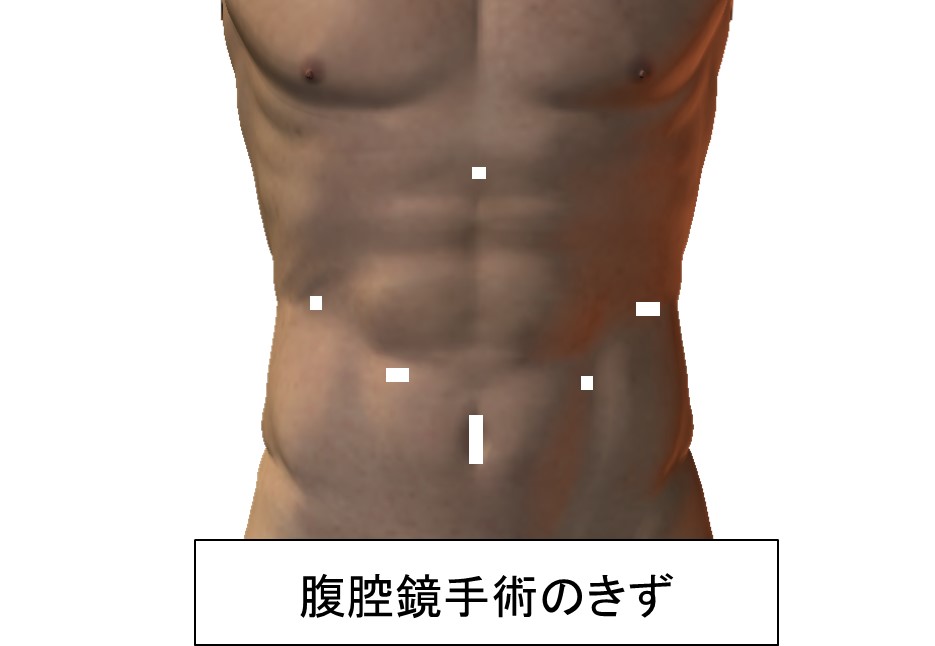
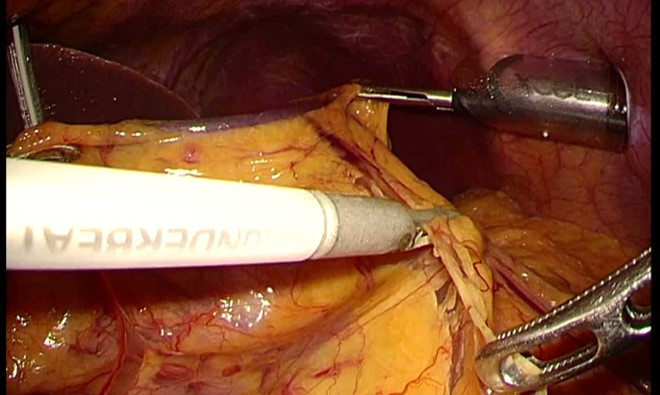
そ腹腔鏡手術の開腹手術に対するメリットとして、きずが小さく術後の痛みが小さいので離床が早い、ということばかりが強調されます。おなかのきずが大きくなることにはかなり抵抗があるかもしれませんが、痛みに関して言えば硬膜外麻酔(背中からの麻酔)を併用すれば開腹手術でもかなり術後の疼痛を軽減させることができるので、早期離床は十分可能です。本当に強調すべきポイントは、きずの小ささだけではありません。
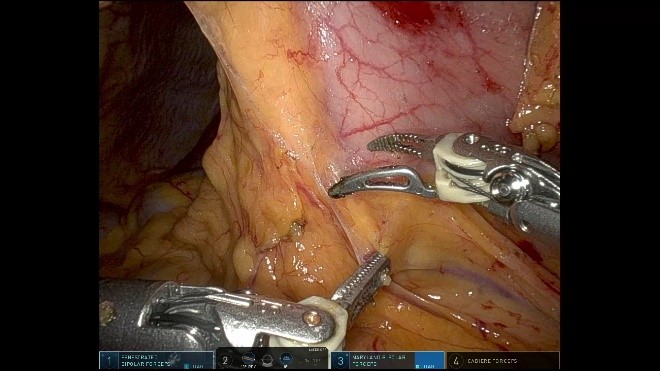
胃がん腹腔鏡手術の最大のメリットはその“繊細性”にあります。内視鏡システムを用いて近接拡大した画像を大型高精細モニターに映し出すことで、開腹手術では認識できない薄い膜や血管やリンパ管が容易に認識できます。これらを丁寧に処理することで開腹手術に比較して圧倒的に少ない出血量で手術が可能になりました。出血や浸出液を減らし輸血のリスクも下げられます。また、がん手術で特に大事な「がん細胞をまきちらさない」という点において、腹腔鏡下手術では細かく把持をすることでがんそのものを触らないで切除する手術が可能となります。
ただ、腹腔鏡手術にはさまざまな制限が伴います。まず視覚において、内視鏡は原則手前から奥の一方向からしか見えず、斜視鏡や軟性鏡などを用いるとある程度角度をつけて斜めから覗き込めるようになりましたが、それでも開腹手術ほどの自由度はありません。また、内視鏡鉗子は関節がなく、おなかの壁にささっている場所も固定されているので動作制限が大きく、なかなか思った動きができません。さらに、胃がん手術において多用される縫合結紮操作は複雑な動きが必要なため、より難度が高くいわゆる『職人芸』的な操作が必要となります。

このような高難度手術ではありますが、時代の流れに乗り胃がんに対する腹腔鏡手術は急速に普及しました。しかし、最近厳しい現実が突き付けられました。NCDという(全国のほとんどの手術が登録されている)データベースを利用した報告で「胃がん手術において腹腔鏡手術は開腹手術よりも膵液瘻(ろう)の合併症が多い」というマイナスの結果が出てしまったのです。これは経験豊富な外科医もそうでない外科医もすべて含めたデータであり、熟練者のみで出された臨床試験のデータよりも現場の状況をより反映していると考えられます。この結果は改めて腹腔鏡胃がん手術教育の重要性を浮き彫りにしましたが、それに加え新たにロボット支援手術の可能性が脚光を浴びることになりました。
胃がん手術において、ダビンチを代表とする手術支援ロボット手術が2018年に保険収載されました。ダビンチの特徴として、没入型高画質3D映像、多関節能、手振れ防止機能、スケーリング機能(手元の動きをより小さくして術野で再現する)などがあります。
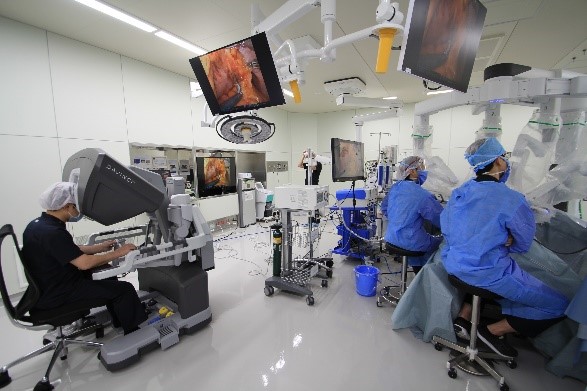
ロボットを用いることで、腹腔鏡手術の繊細さを生かして、さらに動作制限を最小限とした自由度の高い手術が可能となりました。腹腔鏡下において術者の意図が容易に再現できるようになり(術者への)ストレスがかなり軽減されたといえます。まだ、鉗子や自動縫合器などの性能は従来の腹腔鏡用に追いついたとはいえませんが、猛烈な勢いで開発が進んでいます。
当院では、2021年4月より胃がんに対してロボット支援手術を導入し、それ以降積極的に施行してきました。2022年は胃切除術の3分の2がロボット支援手術でした。従来腹腔鏡の手術や開腹手術も症例によって継続しています。どの手術を適応するのが適切かは症例によって異なってきますので、詳しくは担当医にお尋ねください。