肝胆膵外科
患者さまへ
肝胆膵外科では、肝臓・胆道(胆嚢)・膵臓の良性・悪性疾患に対する外科治療を専門に行っています。主な治療内容は、肝がん、胆道がん、膵がんに対する外科治療を中心とする集学的治療および胆石症、胆嚢ポリープ、膵嚢胞性疾患などの良性疾患に対する外科治療です。
肝・胆・膵領域のがんは悪性度が高く、かつては根治的な外科手術ができなければ予後は極めて不良でありましたが、近年化学療法および放射線治療が著しく発展し、外科治療と組み合わせることで長期生存も期待できるようになりました。
当院では肝胆膵内科、腫瘍内科、放射線治療科が充実しており、 多(他)科連携により高度で安全な医療を提供できる体制が確立しています。
日本肝胆膵外科学会高度技能指導医、日本内視鏡外科学会技術認定医、日本肝胆膵外科学会/日本内視鏡外科学会認定ロボット支援下肝切除プロクターを有する医師が治療責任者となり、患者様に最高水準の医療を提供すべく日々の診療にあたっています。肝・胆・膵領域の病気が見つかり、どのような治療を受ければ良いのか迷われる方がおられましたら、いつでもご相談ください。
当科の特色
当院では、これまで外科・消化器外科として肝・胆・膵領域の外科治療に当たってきましたが、さらに専門性の高い医療を患者さまに提供するために2023年4月より新規標榜科として肝胆膵外科を立ち上げました。
高難度手術の低侵襲化
肝・胆・膵領域の外科手術は難度が高く、現時点においては、開腹手術が標準治療とされています。がんが巨大で臓器の周囲の血管に浸潤や接触している場合には開腹手術の方が安全にできます。一方、腹腔鏡手術(小さな穴からカメラを入れて手術を行う)で切除が可能ながんもあり、開腹手術に比較して出血量を減らし、手術のあとの回復を早めることが報告されています。
当科では腹腔鏡下およびロボット支援下肝切除および腹腔鏡下膵体尾部切除を積極的に行っています。
集学的治療の積極的な導入
肝胆膵内科、消化器内科、腫瘍内科、放射線治療科との定期的なカンファレンスで患者さまひとりひとり、どのような治療がベストなのかを十分に検討して最良の結果が得られるよう努めています。集学的治療と言えば、「大変な治療で、生活のすべてが治療になる」と考えられるかもしれませんが、当科では患者さまの自立度を落とさず、社会復帰することを念頭においた治療を行っています。
主な対象疾患
肝臓:肝細胞癌、肝内胆管癌、転移性肝癌、肝嚢胞、肝内結石
胆道(胆嚢):胆管癌、胆嚢癌、乳頭部癌、胆石症、胆嚢ポリープ、胆道拡張症
膵:膵癌、膵管内乳頭粘液性腫瘍、膵神経内分泌腫瘍
その他:脾腫瘍、後腹膜腫瘍(腎静脈より頭側)
(詳細は「治療方針」をご覧ください)
このような症状の方を診察しています
・血液検査で肝胆道系酵素の上昇、腫瘍マーカーの上昇が指摘された方
・黄疸、灰白色便、褐色病が指摘された方 など
肝・胆・膵は「沈黙の臓器」と言われており、悪性腫瘍に関しては進行するまで無症状のことも少なくありません。病気が見つかって不安や悩みなどを抱えていらっしゃる患者さまや胆石症などで手術するように言われているが手術は嫌だと思われている患者さまもいらっしゃると思います。
病気の原因、治療法にはどのような選択があるのか、なぜ手術が必要なのかなどについてわかりやすく説明いたします。
治療方針
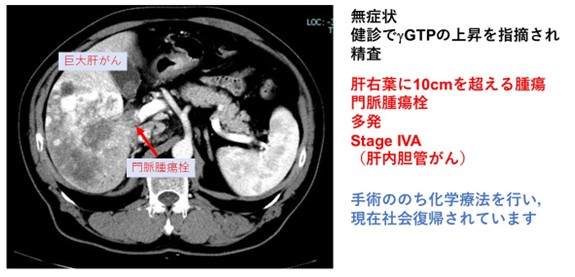
①肝細胞がん
多くの肝細胞がんは、慢性肝炎や肝硬変を有している方に発生します。本邦ではかつてはC型肝炎ウイルスやB型肝炎ウイルスの持続感染をベースにした肝細胞がんが最も多かったのですが、抗ウイルス薬の開発で肝炎ウイルスを有する肝細胞がんは減少しています。しかし近年、肥満や糖尿病などの生活習慣病による非アルコール性脂肪肝炎をベースにした肝細胞がんが増えています。
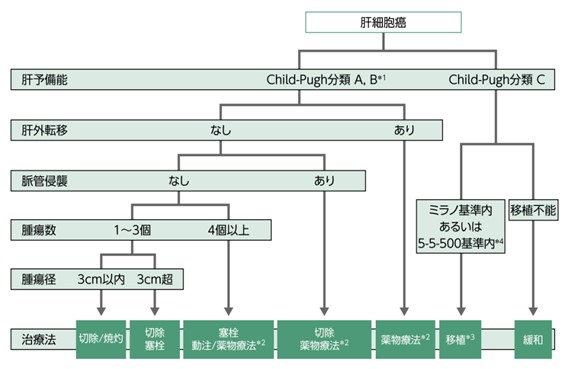
肝癌診療ガイドラインでは肝機能が良好で遠隔転移や肝臓にある脈管に浸潤がなく、3個以内ならば肝切除による根治術が推奨されています。また、肝臓内外の大きな血管に癌の浸潤がある場合にも肝切除の適応になることがあります。上記の条件に該当しない場合でも、化学療法を行い奏功が得られてから手術を行う症例も増えております。
②肝内胆管がん
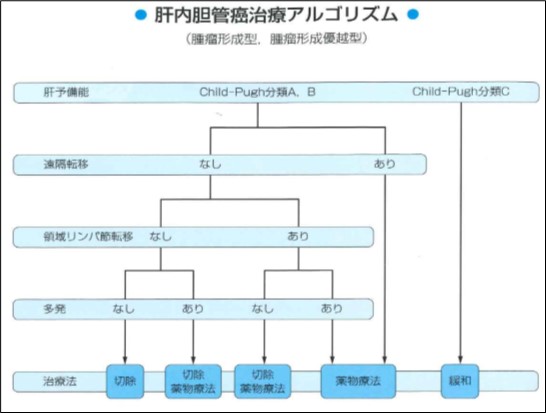
肝臓の中にある胆管に発生する癌で、肝門部や肝外の胆管から発生する胆道がんとは区別されています。肝細胞がんと同様に、肝炎ウイルスや糖尿病などの生活習慣病を背景として発症するケースが最近増えています。当科では、癌の状況によって以下のように治療を決めています。
1)切除可能:肝内転移およびリンパ節転移ともに認めない(単発腫瘍)場合手術を第1選択としています。
2)境界域切除可能:肝内転移もしくはリンパ節転移いずれかを有する場合でも切除適応はありますが、術後再発のリスクが高いと判断されます。以下の条件では化学療法を術前に導入して、病状の進行がなく根治術が可能と判断した場合手術を行います。
a) 切除予定領域内に多数のリンパ節転移が疑われる場合
b) 主腫瘍を含め3つ以上の肝内腫瘍を有する症例
3)臨床的根治切除不能:肝内転移/リンパ節転移の双方が認められる場合 もしくは遠隔転移(領域外リンパ節含む)が認められる場合には化学療法後に手術適応を再検討しています。
③転移性肝癌
他領域の癌が肝臓に転移した疾患で、大腸がんからの転移が最も多いです。(1)全身状態が良好、(2)原発のがんが制御されているか(切除後)もしくは制御可能、(3)肝転移巣を遺残なく切除可能、(4)肝外転移がないか、制御可能、(5)十分な残肝機能(切除後の肝機能が維持できる)の条件を満たすときに肝切除が推奨されます。
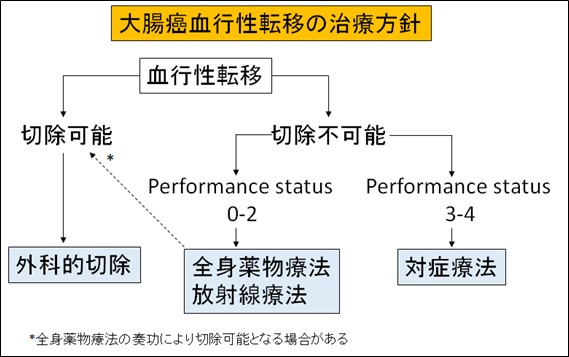
胆道がん
胆道がんは、部位により①肝門部領域胆管がん、②遠位胆管がん、③胆嚢がん、④十二指腸乳頭部がんに分類されます。
胆道に発生したがん細胞の広がりの程度により、進行度を判断します。病期を決定する因子には、腫瘍自体の局所進行度(癌が周囲臓器や血管に浸潤していないか)、リンパ節転移があるかどうか、他臓器への転移の有無です。他臓器に転移がない状況においては、局所進行度とリンパ節転移の状況で手術適応を決定します。部位やがんの進展に応じて、胆嚢摘出術だけで切除できる症例もあれば、大量肝切除や膵頭十二指腸切除などが必要になることもあります。手術のあとに化学療法を導入して再発の予防に努めています。
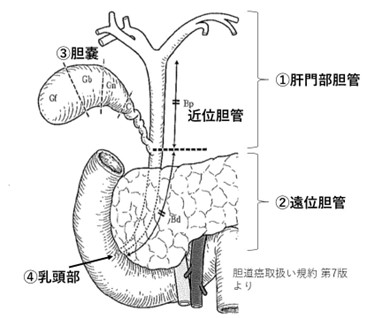
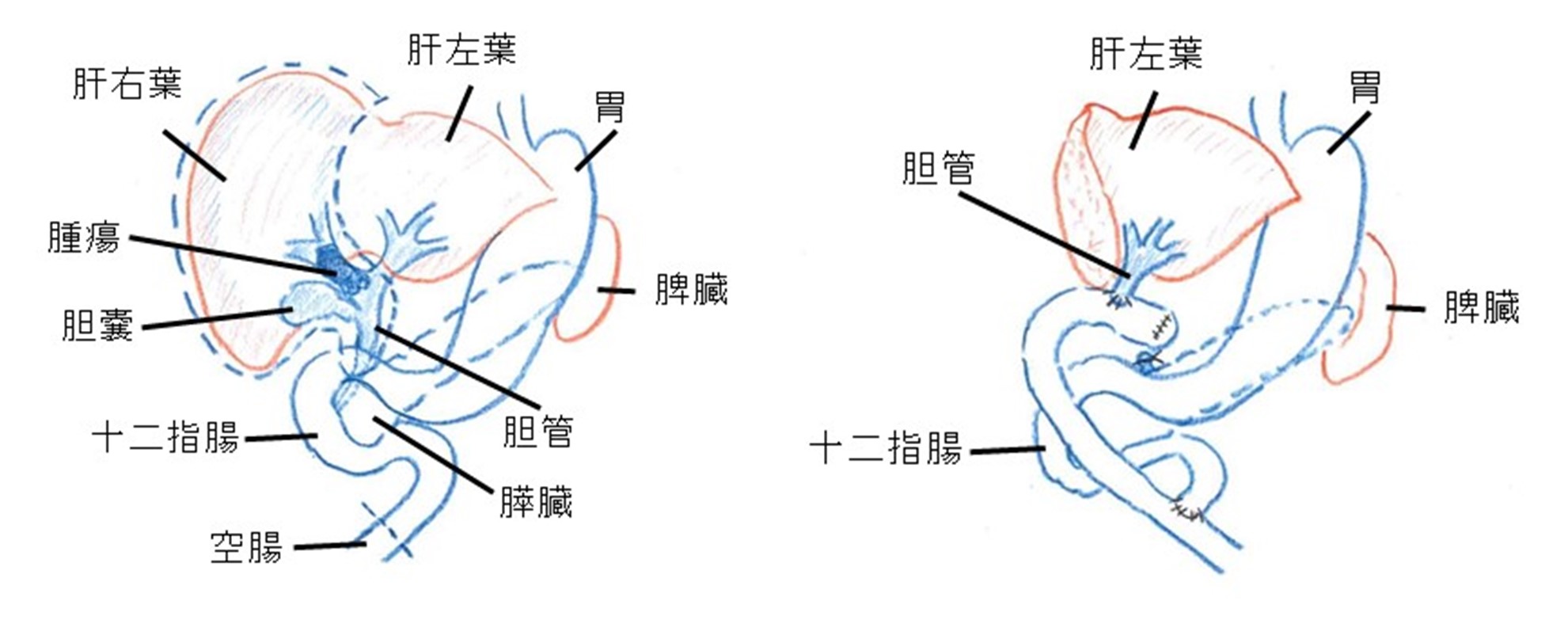
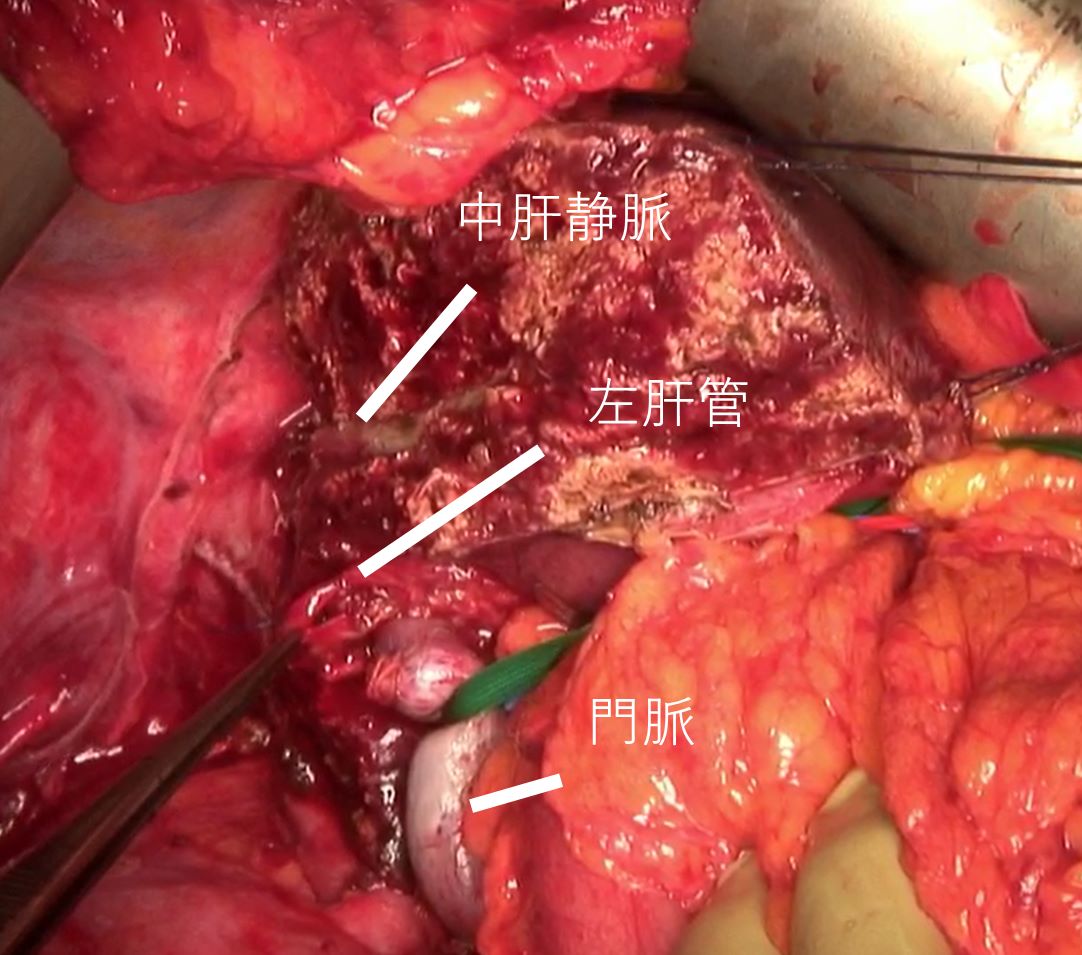
右肝管を主座とする肝門部領域胆管がんに対する 肝右葉切除、肝外胆管切除、左肝管空腸吻合術
膵臓がん
膵臓にできる腫瘍は様々ありますが、膵管の腺組織由来の浸潤性膵管がん(いわゆる膵臓がん)がその大半を占めます。その他、膵管内乳頭粘液性腫瘍(IPMN)や粘液性嚢胞腺がん、神経内分泌腫瘍なども発生します。
膵臓がんは、日本人男性のがん死亡の第4位、女性の第3位を占めており、年々増加傾向にあります。膵臓がんは他の癌に比べ、悪性度が高いことおよび早期発見が難しいことより、一般的に難治がんに相当します。
膵臓がんの病期(ステージ)
膵臓に発生したがん細胞の広がりの程度により進行度を判断します。病期を決定する因子は、腫瘍自体の局所進行度(T)、リンパ節転移の程度(N)、他臓器への転移(M)の有無です。ステージには、進行度の最も軽い0から最も進行した状態であるⅣまで存在します。
【腫瘍自体の局所進行度(T)】
Tis:非浸潤がん
T1:腫瘍径が2cm以内で膵内に限局したもの
T1a 最大径5mm以下
T1b最大径が5mmをこえるが10㎜以下
T1c最大径10mmこえるが20mm以下
T2:腫瘍径が2cmを超え膵内に限局したもの
T3:がんの浸潤が膵を超えて進展するが、腹腔動脈(CA)や上腸管膜動脈(SMA)に及ばないもの
T4:がんの浸潤が腹腔動脈(CA)もしくは上腸管膜動脈(SMA)におよぶもの
【リンパ節転移の程度(N)】
領域リンパ節に転移を認めるものをN1とし、3個までの転移個数であればN1a、4個以上の転移がある場合はN1bと表記します。
【他臓器への転移(M)】
肝臓、腹膜、肺、遠隔リンパ節などに転移が生じやすく、遠隔転移がある場合をM1と表記します。
膵がんの病期(ステージ)
| N0 | N1 | M1 | |
|---|---|---|---|
| Tis | 0 | ||
| T1 | ⅠA | ⅡB | Ⅳ |
| T2 | ⅠB | ⅡB | |
| T3 | ⅡA | ⅡB | |
| T4 | Ⅲ | ||
(膵癌取り扱い規約第8版)
その他、膵臓がんでは膵臓の周囲や門脈系や動脈系への浸潤により以下のように分類されています。
A) 切除可能(Resectable):R
上腸間膜静脈/門脈に腫瘍の接触を認めない、もしくはCT上接触・浸潤が180度未満で閉塞が認められないもの。上腸間膜動脈、腹腔動脈、総肝動脈と腫瘍との間に明瞭な脂肪組織を認め、接触・浸潤を認めないもの。
B)切除可能境界(Borderline resectable):BR
BR-PV 動脈への接触・浸潤は認められないが、CTにて上腸間膜静脈/門脈への180度以上の接触・浸潤あるいは閉塞を認めるもの
BR-A 上腸間膜動脈もしくは腹腔動脈に腫瘍との180度未満の接触・浸潤があるが、狭窄・変形はないもの。総肝動脈に腫瘍の接触・浸潤を認めるが、固有肝動脈や腹腔動脈への接触・浸潤を認めないもの
C) 切除不能(Unresectable):UR
BRを超える接触・浸潤が認められるもの
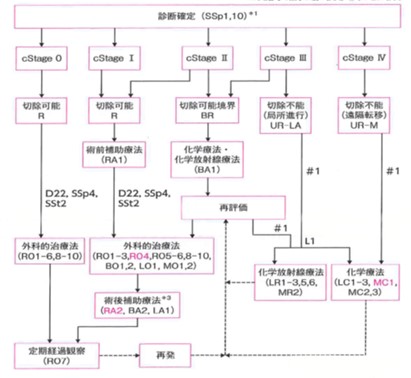
治療方針
試験的な治療(治験・臨床試験)を除けば、①手術、②放射線治療、③化学療法(抗がん剤治療)の3つが主体になります。ただし、膵臓がんを治癒させるための唯一の治療は手術であり、他の放射線治療や化学療法のみで完全治癒させることは一般的に不可能です。治療指針は膵癌診療ガイドライン2022年版に従い行っています。
①手術
膵臓の原発病巣とともに周囲のリンパ節や膵外神経叢を切除します。がんが膵頭部にある場合には、膵頭部・十二指腸・胆管・胆嚢・胃の一部などを切除する膵頭十二指腸切除術が行われます。がんが膵体部や膵尾部にある場合には、膵の左半分と脾臓合併切除する膵体尾部切除術が行われます。大事なことは手術の前後の全身化学療法まで行うことです。
②放射線治療
膵臓の病巣を中心に放射線を照射する治療。一般的には、週5回(月~金曜日)の照射を4~5週間行います。術前治療として手術前に行ったり、再発時の疼痛コントロールのために行うことが多いです。
③化学療法(抗がん剤治療)
切除不能膵臓がんあるいは再発・転移した膵臓がんに対し行われてきましたが、最近では術前治療として、手術前に行うことも多くあります。いくつかの抗癌剤が保険診療として行うことが可能です。
膵管内乳頭粘液性腫瘍(IPMN)
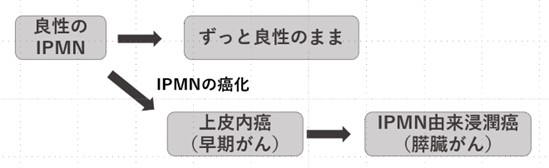
膵臓には嚢胞性腫瘍とよばれる病気がありますが、このうち最も頻度が多く、代表的なものが、膵管内乳頭粘液性腫瘍(IPMN)です。IPMNの嚢胞にはムチンと呼ばれる粘液が貯留しています。嚢胞の壁は、粘液を産生する腫瘍性細胞で覆われています。この腫瘍性細胞の一部が癌化することがあります。
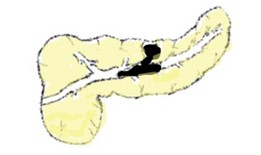
IPMNの種類(形態学的分類)
IPMNは大きく分けて3つのタイプがあります。膵臓の中には膵液を集めて十二指腸まで誘導する膵管という細い管があります。膵管の枝に発生するタイプを分枝型IPMNと呼びます。時に嚢胞が多数重なり合って、あたかも葡萄の房状に見えることがあります。
一方、膵管本幹(主膵管という)から発生するものを主膵管型IPMNと呼びます。この場合、主膵管の内側の腫瘍性細胞から産生された粘液により膵液の流れが悪くなり、主膵管が全長にわたって、太くなるのが特徴です。IPMNは一か所だけでなく、膵臓のいたるところに発生するこがあるので、分枝型と主膵管型が併存した、混合型IPMNというものもあります。
IPMNには膵がんで使われているようなステージ分類は有りません。ただし、良性から悪性(すなわち、膵がん)まで色々な段階があり、ゆっくり進行すると言われています。従って、できれば進行がんになる前に治療することが重要です。データを解析した結果、 IPMNががんになっていることを疑わせる所見について、ある程度のコンセンサスが得られてきました。以下にその内容を簡単にご説明します。
1)分枝型IPMN
主膵管と交通する分枝が5mm以上に拡張している場合をいいます。悪性(=がん)の頻度は低く、悪性化の頻度も年率わずか2~3%といわれています。しかし、嚢胞の大きさが3cm以上であったり、嚢胞の中に図1aに示すような腫瘍状の結節(隆起性病変)が見られたり、あるいは嚢胞壁が厚くなっているような場合は悪性の可能性が高いことが報告されています。また、嚢胞が短期間に急激に大きくなった場合も注意が必要です。
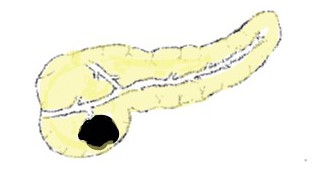
2)主膵管型IPMN:
主膵管が5mm以上に拡張している場合をいいます。分枝型IPMNと異なり、悪性(=がん)の頻度が高いため注意が必要です。とくに、主膵管の太さが10mm以上の場合はハイリスク群と考えられ、全例で外科手術が勧められています。主膵管内部に腫瘍状の結節(隆起性病変)が認められた場合には、がんの可能性がさらに高くなります。
3)混合型IPMN:
分枝型IPMNの特徴と主膵管型IPMNの両方の性質を有します。すなわち、拡張した分枝型である嚢胞と主膵管の拡張の両方があります。治療は主膵管型IPMNに準じます。
治療・検査の必要性について
一般的には、非常にゆっくりと進行するため、ほとんどの場合、症状はありませんただし、粘液によって膵液の流出が妨げられたり、病変が大きくなったりすれば、腹痛や背部痛を自覚することがあります。また、膵炎や糖尿病を併発することもあります。さらに、がん化すれば膵臓がんと同様の症状が出現します。血液検査では膵臓の酵素であるアミラーゼが高値を示すことがあります。また、腫瘍マーカーであるCA19-9やCEAの上昇はがん化を診断する上での一助となります。最近では、検診の超音波検査、あるいはCTやMRで偶然に発見されるケースが増えています。良悪性の区別には、超音波内視鏡検査(EUS)や内視鏡的逆行性膵胆管造影 (ERCP)、および膵液細胞診検査などの精密検査が有用です。
膵神経内分泌腫瘍
1)機能性(症候性)と非機能性(非症候性)
ホルモンが過剰に作られる機能性(症候性)と、ホルモンによる症状を認めない非機能性(非症候性)に大きく分かれます。
また、機能性(症候性)は、関連するホルモンの種類によってさらに細かく分類されます。
機能性神経内分泌腫瘍にはインスリノーマ、ガストリノーマ、グルカゴノーマ、VIPオーマ、セロトニン産生腫瘍がありますが、膵臓に発生する多くはインスリノーマもしくはガストリノーマです。インスリノーマはインスリンが過剰に増える腫瘍で、低血糖発作が特徴的です。ガストリノーマはガストリンが過剰に分泌する腫瘍で、胃酸分泌亢進による難治性消化性潰瘍が特徴的です。
2)分類
悪性度を細胞増殖能力(Ki67値)と組織の形状によって神経内分泌腫瘍(NET:Neuroendocrine tumor)(NET-G1, G2, G3)と神経内分泌がん(NEC: Neuroendocrine carcinoma)に分類されます。
3)外科治療
膵NETに対しては、基本的にリンパ節郭清を含む膵切除を行います。ただし、2cm未満のインスリノーマおよび非機能NET 1cm未満には縮小手術を考慮します。
膵NECに対しては、局所にとどまっていても手術適応とするか否かについてはコンセンサスが十分ではない状況です。
手術について
肝切除
良悪性の肝腫瘍に対して行います。腫瘍の占居部位(+脈管への浸潤状態)および予備能より切除範囲を決定します。
腫瘍およびその周囲を切除する部分切除から肝臓の60%近くの切除を行う大量肝切除まであります。
ただ、肝臓を多く切除すると術後の残った肝臓が十分に働くなり肝不全に陥り生命に危険が及ぶことがあります。当科では、術後の肝不全のリスクがあると判断した場合には、手術の前に切除を予定範囲の肝臓を栄養している門脈を塞栓して、残存予定の肝臓を肥大させる門脈塞栓術を行い安全性を高めています。
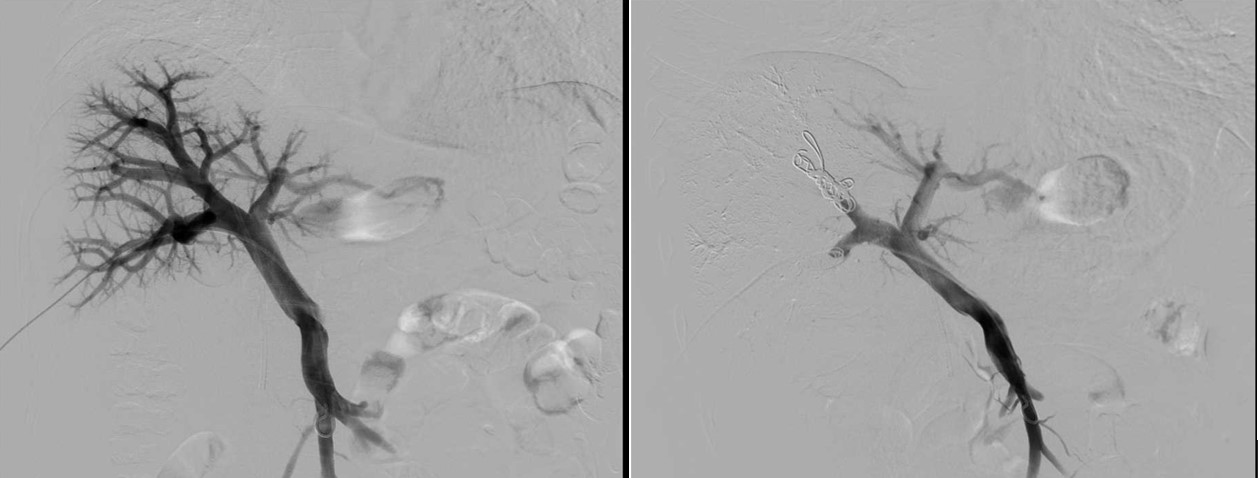

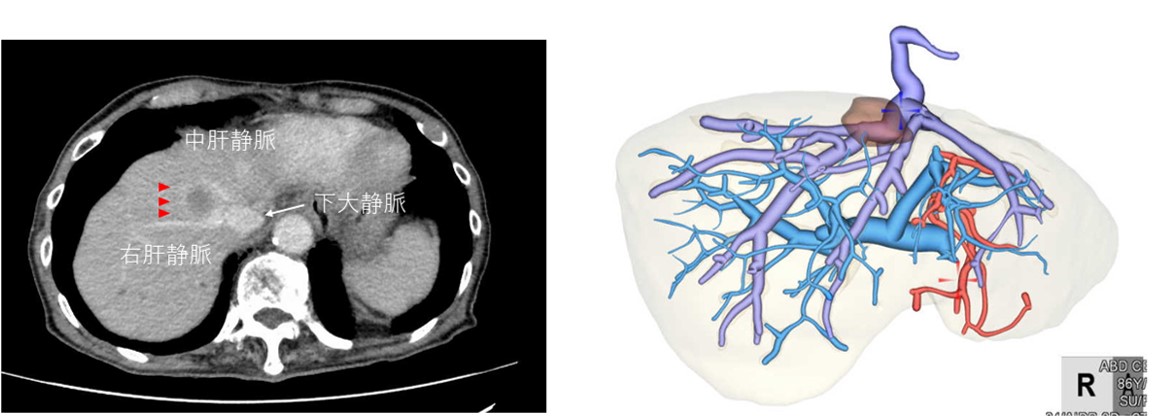
血管構築CTを用いたシミュレーション
肝臓内血管を処理する必要のある場合や腹腔鏡下肝切除を行う場合には、手術の前にシミュレーションCTを作成してチームで検討して安全性をさらに高めています。
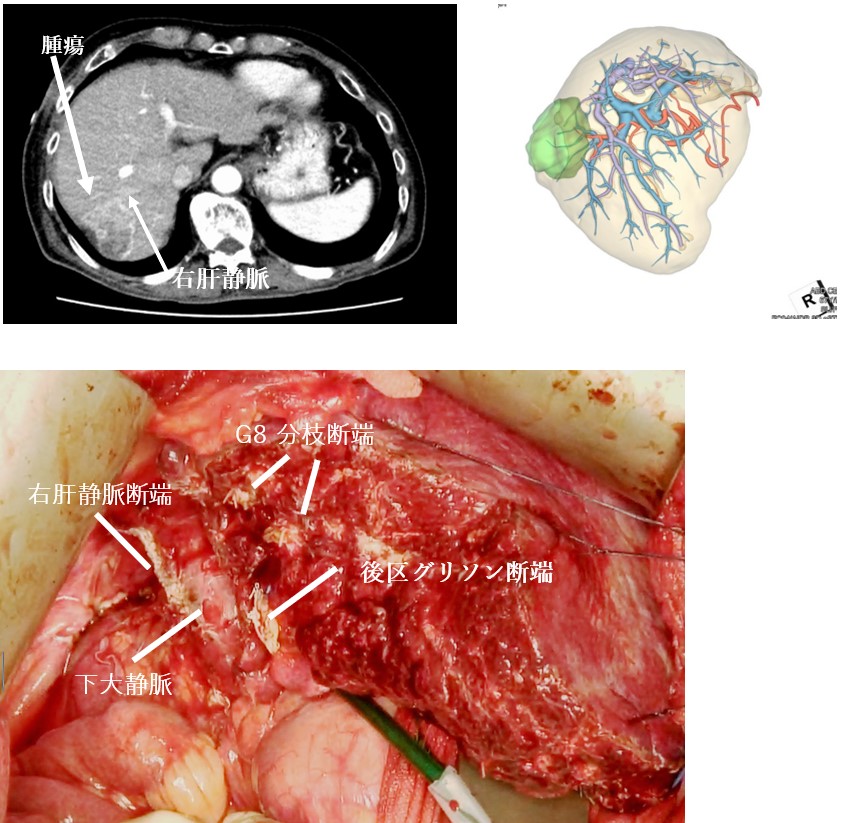
低侵襲肝切除
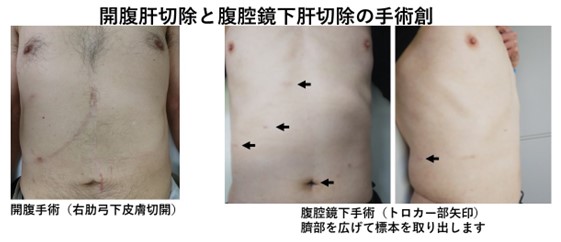
近年の手術手技の進歩と器材の発展により、肝切除の領域でも腹腔鏡下およびロボット支援下肝切除が行われるようになってきており、当科でも適応のある患者さんに対しては積極的に行っていきます。
・低侵襲肝切除の適応:原則、腫瘍径5cm以下、肝臓内外の血管への腫瘍の浸潤がない
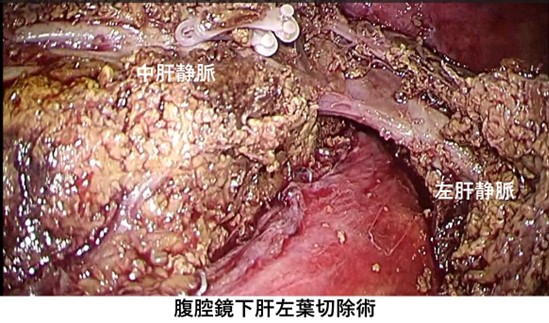
ロボット支援下肝切除
当院では2023年9月より開始しており、施設基準も有しております。
鉗子の先端が多関節機能を有しており、これまで腹腔鏡手術では難しかった操作が可能で、高繊細な3D画像で15倍までの拡大視効果の中での手術が可能です。
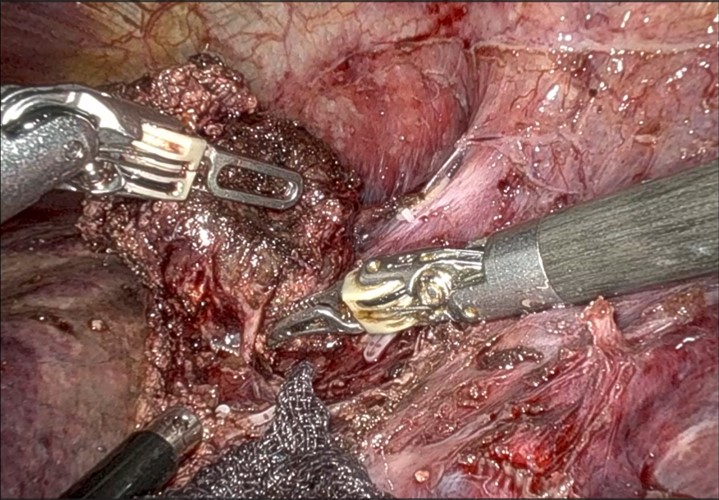
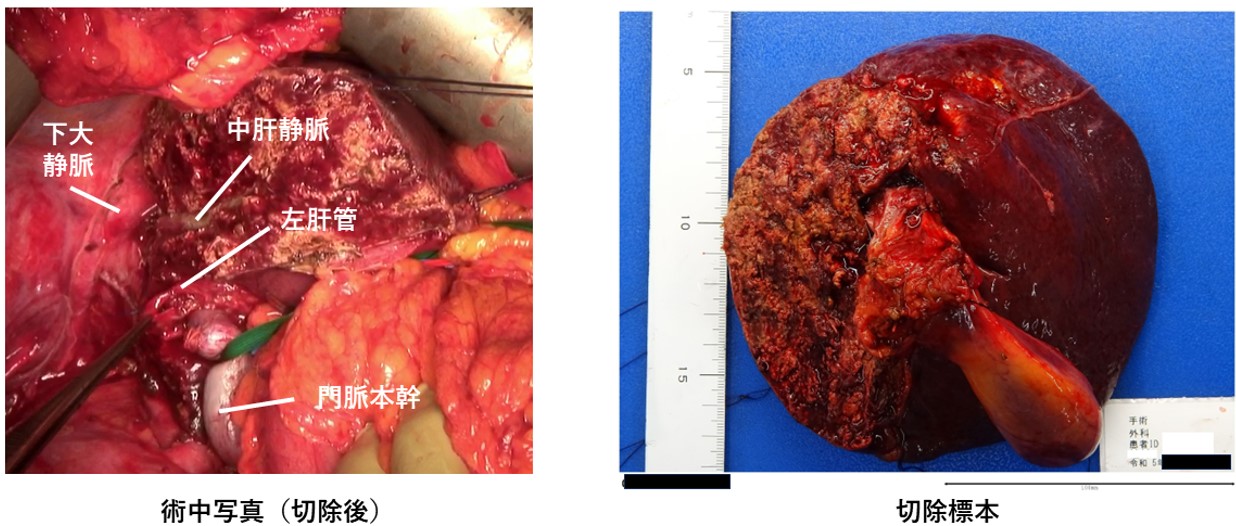
肝門部胆管癌に対する肝切除
肝門部胆管癌の場合には、肝臓の片側(以上)肝切除と胆管空腸吻合を行います。
例:右肝管優位の肝門部胆管癌の場合には肝右葉切除を行い、左肝管と空腸を吻合します。
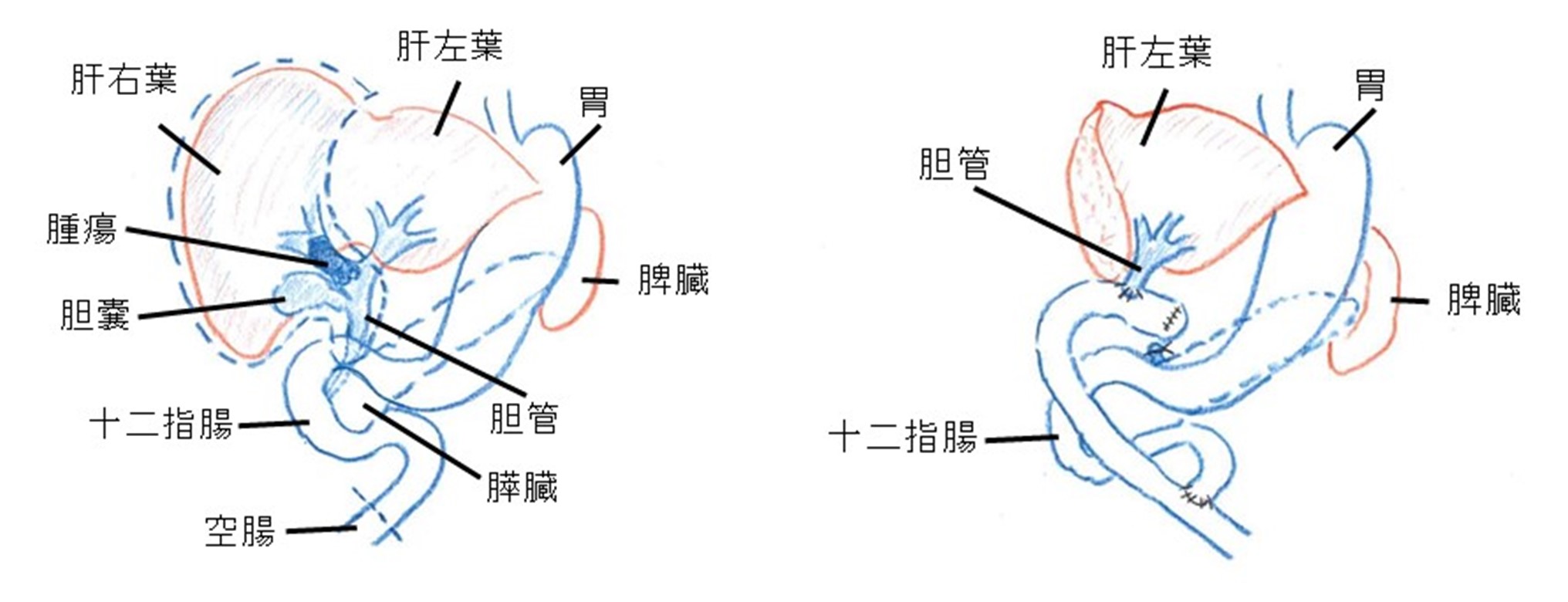
膵切除
①膵頭十二指腸切除術
膵頭部は解剖学的には十二指腸や胆管と連続しており、膵頭部を切除するためには十二指腸と胆管、そして胃の一部も切除しなければなりません。また、がんなどの悪性疾患の場合はリンパ節や神経叢も一緒に切除します。肝臓に流入する門脈や肝動脈などの血管にも浸潤を認める場合は、門脈・肝動脈を合併切除して再建術を行います。
膵臓からは膵液が、胆管からは肝臓でつくられた胆汁が消化液として十二指腸の乳頭部から分泌されます。膵頭部を切除するとそれらの通り道と食事の通り道がなくなりますので、それらの通り道を再建する必要があります。長い小腸をもってきて、膵臓と小腸、胆管と小腸、胃と小腸、小腸と小腸をつなぎます。
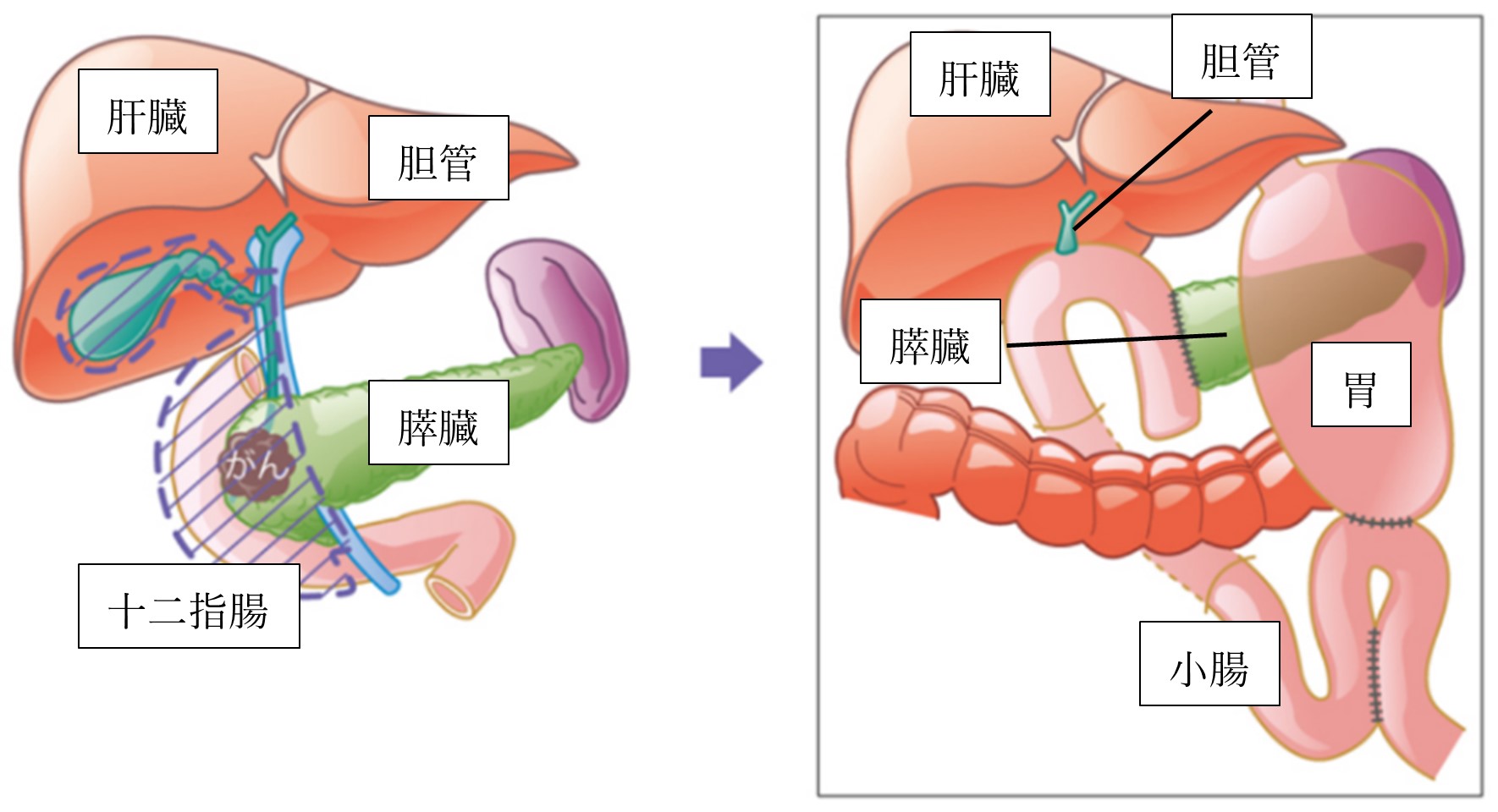
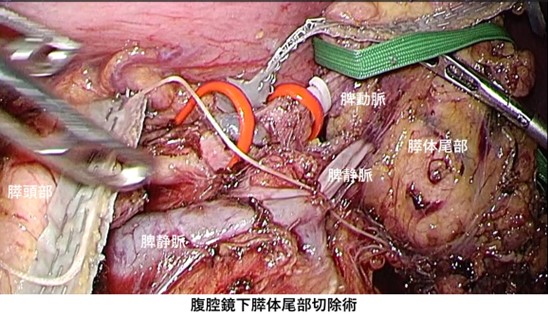
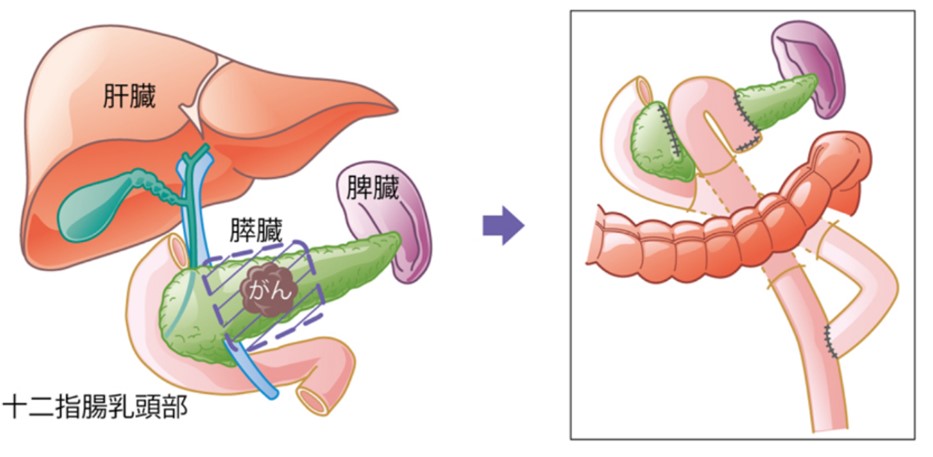
②膵体尾部切除術
膵体部、膵尾部と脾臓を切除する手術です。脾臓を一緒にとる理由は、膵尾部と脾臓はくっついており分けて取ることが難しいこと、がんを切除する場合は膵臓周囲の組織も一緒に切除する必要があり、脾臓を栄養する血管も含めて脾臓を切除します。低悪性度の疾患の場合は、脾機能温存のため脾温存の膵体尾部切除を行います。
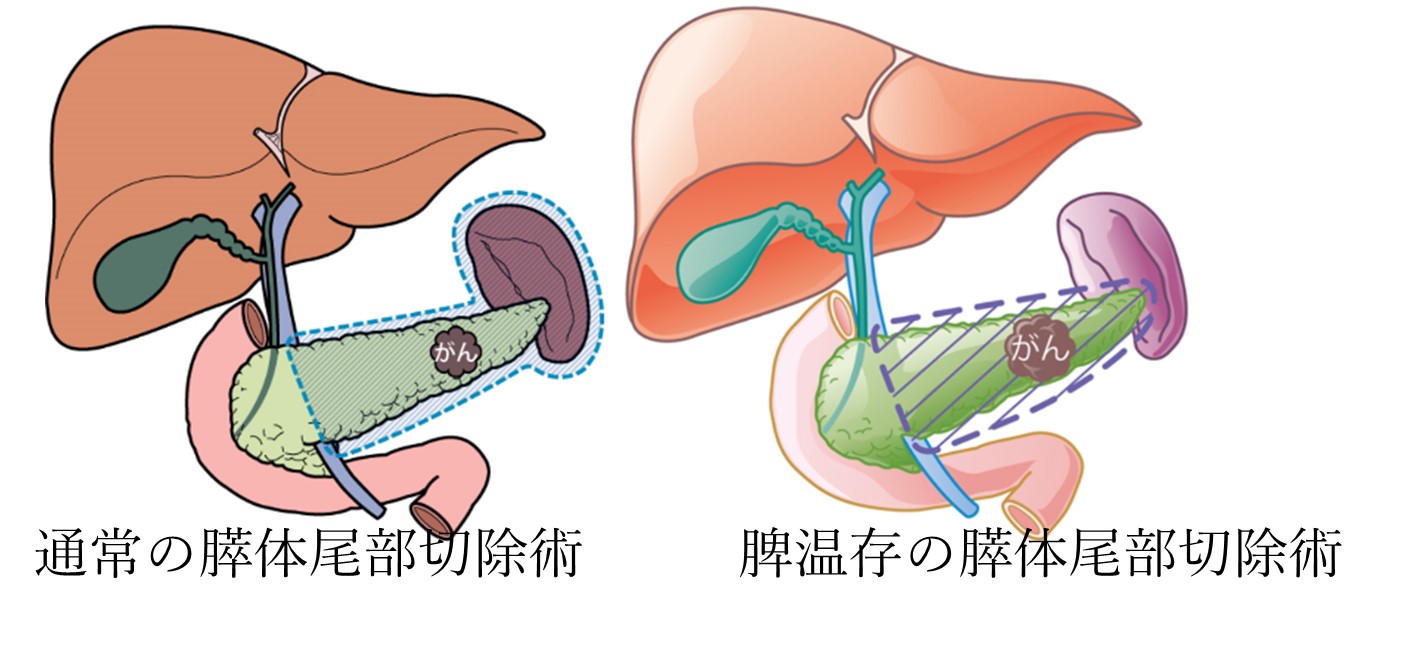
当科では、膵周囲への浸潤がない悪性腫瘍や良性腫瘍に対しては腹腔鏡下での膵体尾部切除術を積極的に導入しています。
③膵全摘術
膵全体にがんが進展している場合、膵全摘術を行います。十二指腸、胆管、脾臓、胃の一部を切除することになります。術後には膵機能を完全に喪失するため、インスリン自己注射や高力価膵酵素剤(リパクレオン®)内服が必須となります。
④膵中央切除術、膵腫瘍核出術
低悪性度の疾患で膵体部に位置する場合、膵機能を温存するために膵中央切除術を行う場合もあります。膵尾側の断端と小腸を吻合する必要があります。また、膵インスリノーマで膵表面に病変が存在する場合は腫瘍を核出する場合もあります。
手術実績
手術症例数(2023年1月~12月)
| 肝切除 | 35 | 2区域以上 | 4 | (腹腔鏡2) |
|---|---|---|---|---|
| 区域切除 | 5 | (腹腔鏡1) | ||
| 亜区域切除 | 2 | (腹腔鏡0, ロボット支援下1) | ||
| 部分切除 | 24 | (腹腔鏡11, ロボット支援下5) | ||
| 肝門部・胆嚢悪性腫瘍手術 | 5 | |||
| 膵切除 | 16 | 膵頭十二指腸切除 | 10 | |
| 膵体尾部切除 | 6 | (腹腔鏡3) |