下部消化管外科
患者さま・ご家族さまへ
下部消化管外科では大腸がん(結腸がん・直腸がん)に対する手術治療を中心に行っています。
大腸がんの治療方法の選択については、消化器外科内でのカンファレンスのみならず、消化器内科・肝胆膵内科・病理診断科との合同カンファレンス、さらには腫瘍内科・放射線治療科・緩和ケア科のほか看護師や薬剤師などの医療スタッフも参加するキャンサーボードなどで幾重にも検討を重ねて、個々の患者さまの全身状態やがんの進行度に応じた最適な治療方法を決定します。
手術治療では、がんの根治性のみならず、患者さまへの安全性と低侵襲性についても最大限に考慮しなければなりません。当科では腹腔鏡手術はもちろんのこと、最新の手術方法であるロボット手術も積極的に取り入れて、患者さま・ご家族さまに安心してご満足いただける治療を提供できるように心がけております。
また、治療については日本外科学会・日本消化器外科学会・日本大腸肛門病学会などの各種学会の専門医・指導医の認定を受けた専任医師が責任をもって担当いたします。
下部消化管外科部長
文元雄一
大腸がんについて
大腸がんの頻度
日本では大腸がんは年々増加しており、がん罹患数の順位(2019年)を性別でみると、男性・女性ともに第2位、男女合計では第1位と日本人で最も多いがん種となっています。また、大腸がんの死亡数の順位(2021年)は、男性で第2位、女性で第1位、男女合計では第2位となっており、悪性度も非常に高いことがわかります(国立がん研究センターがん情報サービス)。

大腸がんの手術治療
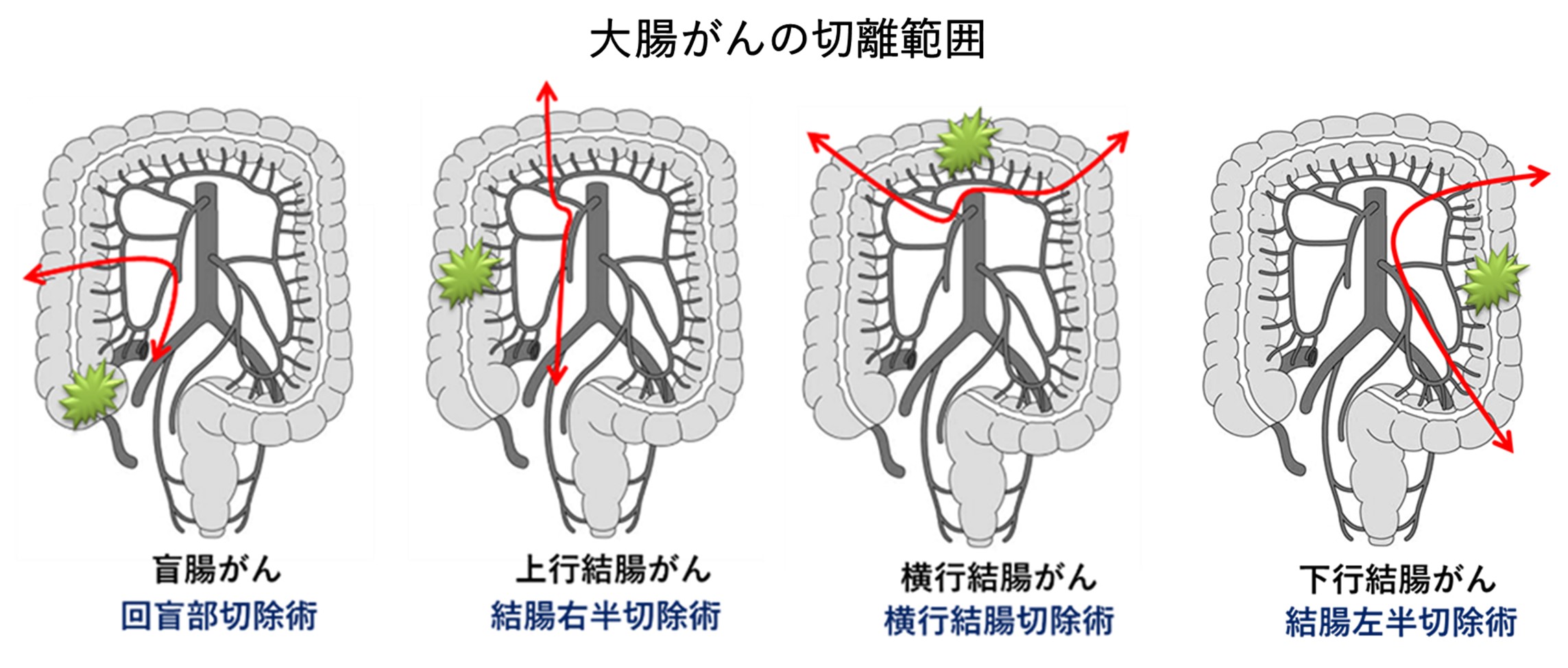
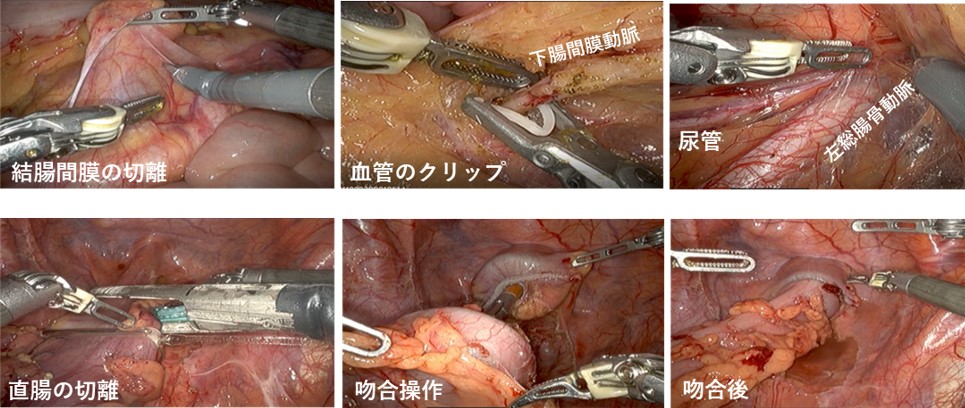
通常、進行がんやリンパ節転移の可能性がある早期がんに対しては手術治療が選択されます。手術では、がん病巣の部位に沿って大腸を切離し、さらに所属リンパ節の切除(郭清)も行います。そして、大腸を切除するためのアプローチ法には現在、下記に説明する3つの方法があります。がんの進展具合や患者さまの状態を考慮して、適切なアプローチ法を選択します。
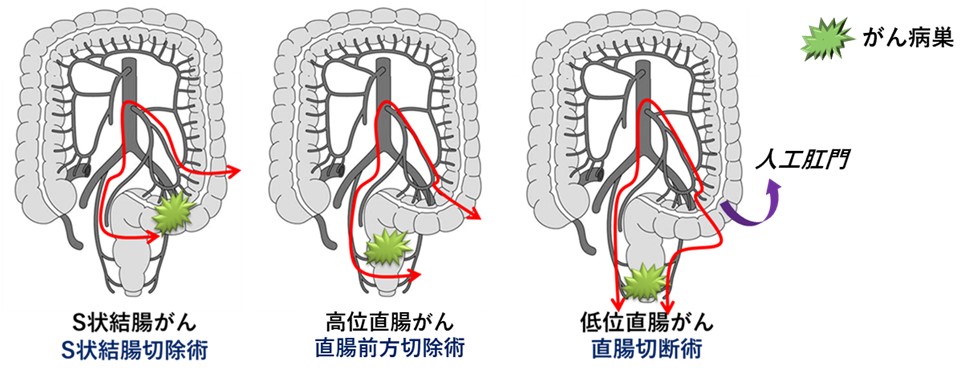
手術のアプローチ法
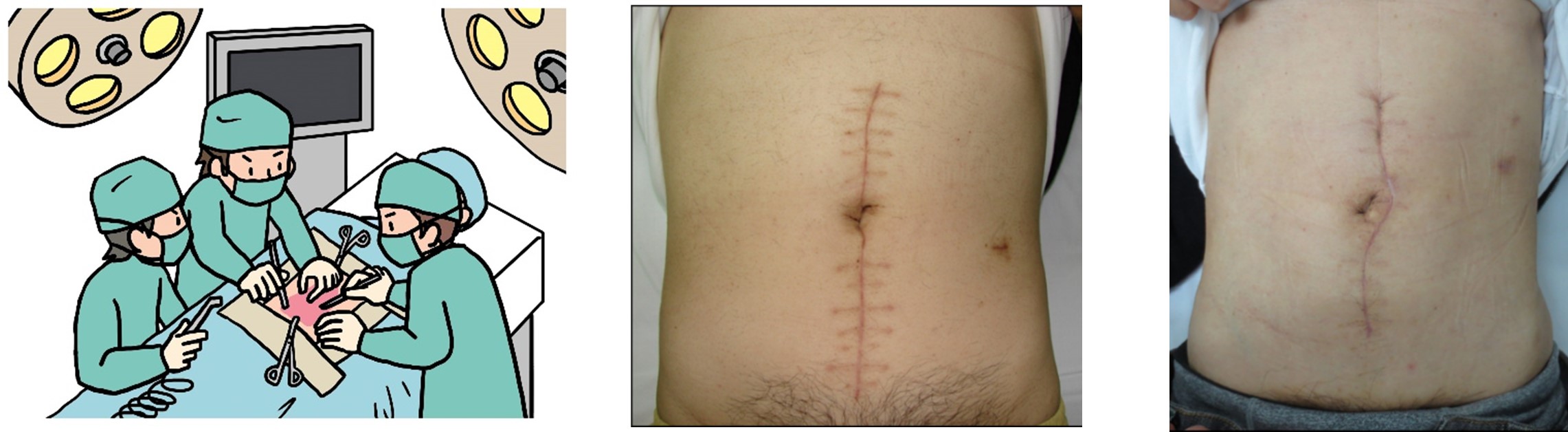
①開腹手術
腹部を15-20cm程度切開して、腹腔内を直接見ながら、組織や臓器を切ったり、縫ったりします。近年では開腹手術の症例はずいぶんと減少しましたが、腫瘍が巨大名症例、周囲の臓器に高度浸潤している症例や過去に手術既往があって広範囲な癒着がある症例では、現在でも開腹手術を選択しています(約10%)。
- ・メリット :
- 術者が患部を直接見て、触った感覚を確認できる。
大きな出血などがあってもすばやく対応できる。
- ・デメリット:
- 創が大きく、身体の負担や手術後の痛みが強い。
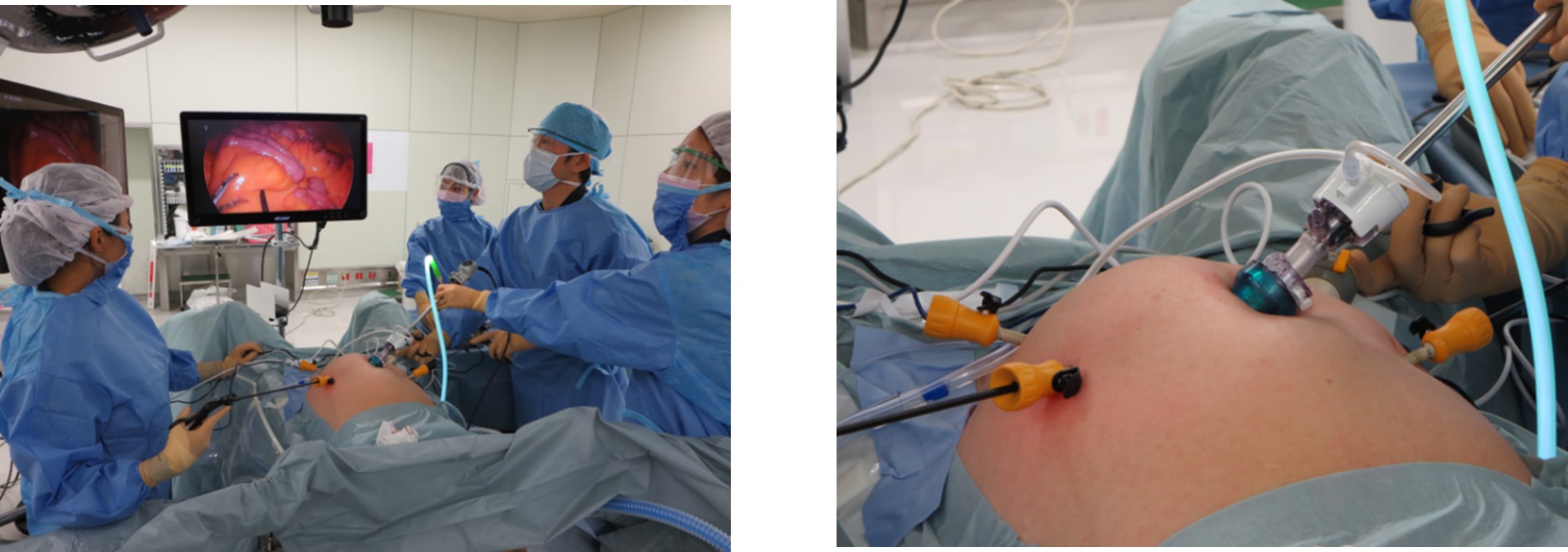
②腹腔鏡手術
腹腔内を炭酸ガスでふくらませた状態で、腹部の数カ所の小さな創から腹腔鏡(カメラ)と専用の手術器具を腹腔内に挿入し、モニターを見ながら手術を行う方法です。
- ・メリット :
- 創が小さいため、整容性に優れ、術後の痛みが少ない。
繊細な操作が可能であり、出血量が少ない。
体の負担が少ない手術(低侵襲手術)。
- ・デメリット:
- 手術操作に一定の技術を要する。
臓器に手で直接触れることができない。
手術時間が長くなる。
③ロボット手術
手術支援ロボットは①高解像度の3D画像、②多関節をもった自由に曲がる鉗子、③モーションスケール機能、④手振れ補正機能など、腹腔鏡手術では備えられていない様々な機能を有しています。このため、腹腔鏡手術と比べても、さらに繊細で精密な手術が可能となるため、がんの根治性や排便・排尿・性機能など術後機能温存の向上が期待できます。
- ・メリット :
- 上記①~④
- ・デメリット:
- 触覚がまったく無く、注意が必要。
維持コストが高い。

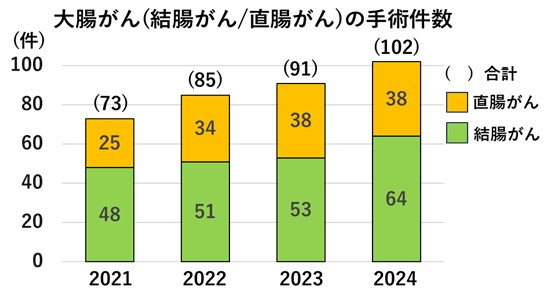
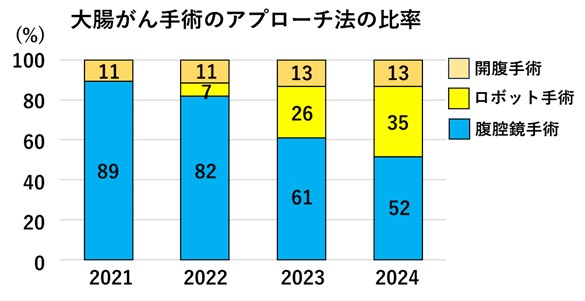
大腸がんの手術件数
当科での大腸がん手術件数は年々増加傾向にあり、2024年は102例でした。大腸がん手術のアプローチ法についてはこれまで低侵襲手術である腹腔鏡手術が中心となって約90%を占めていました。しかし、2022年8月から直腸がんに対してロボット手術を導入し、さらには2024年10月から結腸癌に対してもロボット手術を導入して手術件数を伸ばし、さらなる低侵襲性を追求しています。2025年の大腸がん手術のアプローチ法はロボット手術が中心となることが予想されます。
入院から手術・退院まで
結腸がんの場合

直腸がんの場合

ストーマについて
ストーマとは
ストーマ(人工肛門)とは手術操作で腸管を腹腔外に出し、口を開いて皮膚に固定した人工の排泄口のことです。ストーマから排出される便は腹部に装着した専用装具(パウチ)で受け止めます。

ストーマ造設を要する疾患
・低位直腸がん ・肛門がん
・大腸がんによる腸閉塞
・大腸穿孔(がん、憩室炎など)
ストーストーマの種類
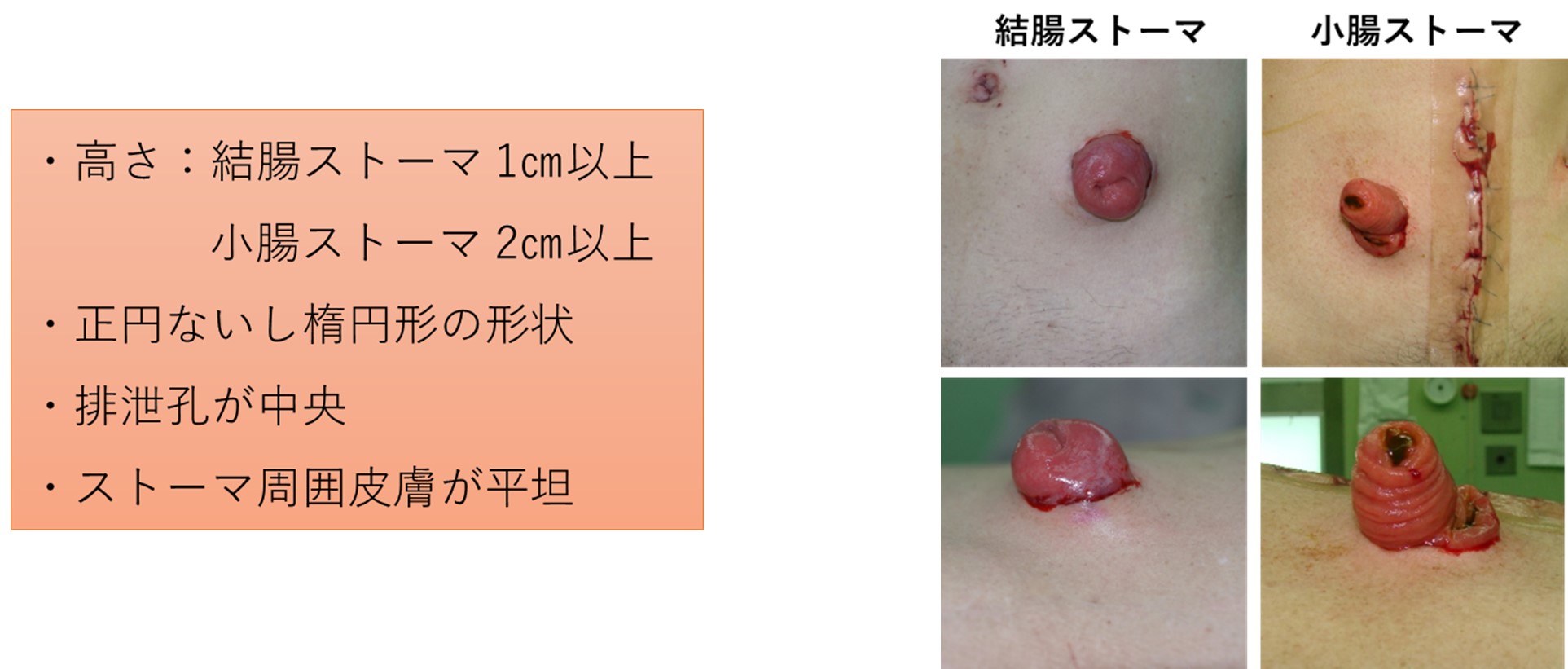
・使用する腸管による分類: 小腸ストーマ 結腸ストーマ
・ストーマ期間による分類: 永久ストーマ 一時的ストーマ
・ストーマ形態による分類: 単孔式ストーマ 双孔式ストーマ
理想的なストーマ
ストーマ外来
当院には、ストーマ保有者(オストメイト)をサポートするための専門外来であるストーマ外来があります。ストーマケアや皮膚トラブルなどの合併症への対処法や適切な装具の選択などについてアドバイスしています。月に3回-完全予約制で、ストーマケアについて専門の皮膚・排泄ケア認定看護師(WOCナース)が担当しています。
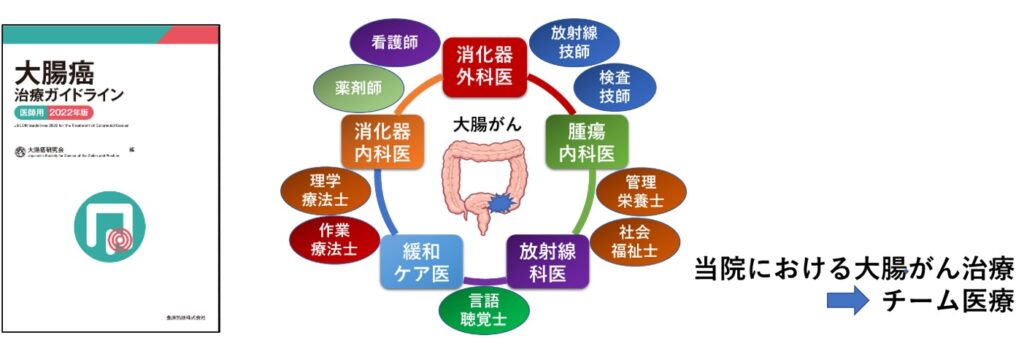
チーム医療について
当院での大腸がん治療は、大腸がん診療ガイドライン(大腸癌研究会 2022年度版)の方針に沿って行うことを基本としています。大腸がんの進行度や患者さまの全身状態を考慮し、多角的に検討を重ねた上で最適な治療法を選択して、専門的な診療科(消化器外科・消化器内科・腫瘍内科・放射線治療科・緩和ケア科など)が治療を担当することになります。切除可能な大腸がん症例では、当科が責任をもって手術治療に当たらせていただきますが、決して独りよがりにはならず、患者さまの合併症のことなど必要に応じて速やかに他科にも相談できるのが当院の強みでもあります。切除不能な進行再発大腸がん症例においても、腫瘍内科や放射線治療科などと連携して集学的治療を行うことで根治切除が可能になることも決してめずらしくはありません。さらには、疾患治療にとどまらず、身体面の他、心理面・社会的側面も含めた全人的治療を目指すため、専門的な知識や技術をもつ多種多様な医療スタッフ(看護師、薬剤師、管理栄養士、社会福祉士、理学療法士、公認心理師など)が情報を共有し、業務を分担しつつ互いに円滑に連携することで、患者さまの生活の質を落とすことなく、最適のチーム医療を提供できる体制を整えています。
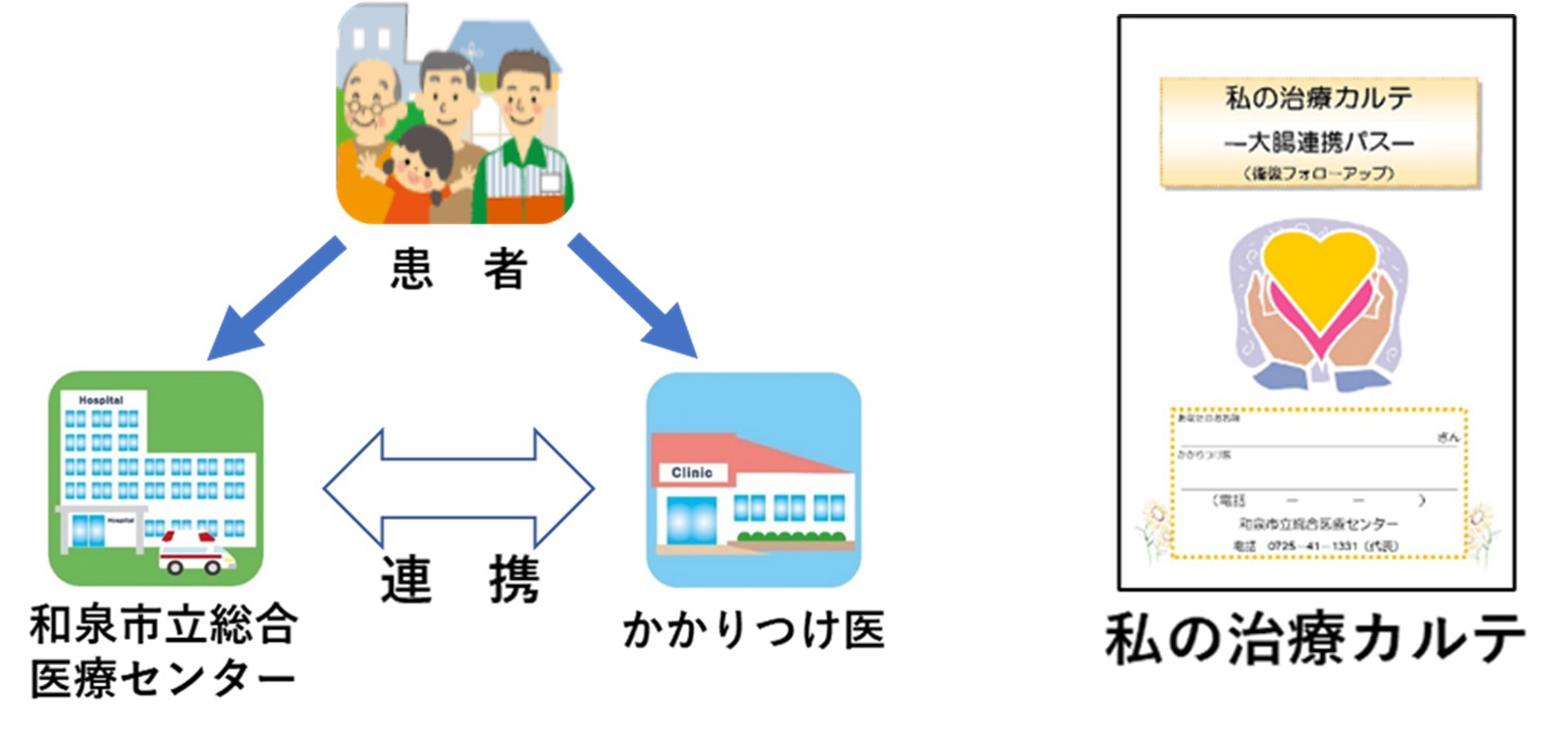
地域医療連携について
当院は地域医療の中核を担う病院として、大阪府知事より地域医療支援病院の承認を受けております。当院の地域連携センターを窓口にして地域の開業医や病院の先生方と密接に連携し、救急医療や専門的な治療を要する患者さまを要請に応じて速やかに受け入れて十分な医療を提供できるように努めています。さらに、がん診療における地域医療連携の一環として、がん地域連携パスを運用しております。がん診療連携拠点病院である当院と地域のかかりつけ医の先生方が患者情報の交換・共有をしつつ、役割分担しながら協力することで、患者さまに安心で質の高い医療を提供することを目的としています。当院で大腸がんの手術を受けられた患者さまにも退院後、このがん地域連携パスを積極的に活用して、かかりつけ医の先生方と協力しながら、がんの再発チェックも含めてしっかりと外来でフォローさせていただいております。